Zaburzenia zachowań w chorobie Parkinsona
Zaburzenia zachowań w chorobie Parkinsona
ICD (Impulse control disorder) to problem zauważony pod koniec lat ‘90-tych będący skutkiem ubocznym leków z grupy agonistów (wzmacniaczy) dopaminy [1]. Wiąże się między innymi z takimi problemami jak:
– nadmierny popęd seksualny
– patologiczny hazard
– napadowe objadanie się
– zakupoholizm
ICD w polskiej literaturze tłumaczone jest jako zaburzenia kontroli impulsów, ale tutaj, dla jasności przekazu, będzie tłumaczone jako zaburzenie zachowań kompulsywnych.
Czym jest zaburzenie zachowań kompulsywnych (ICD)
Jest to destruktywny objaw należący do spektrum postępowań impulsywnych z ang. Impulse Control Behaviour – ICB, czyli czynności powodowanych bodźcem, którego nie kontrolujemy i o którego konsekwencjach nie myślimy [2]. Jeżeli jednak takie pragnienia rosną do poziomu obsesji, negatywnie wpływającej na nasze życie, wtedy określa się je mianem zaburzenia.
U chorych na Parkinsona przyczyną tego stanu rzeczy są najczęściej leki z grupy agonistów dopaminy, do których zalicza się:
– ropinirol (Adartrel®, Requip®, Aropilo®)
– pramipreksol (Oprymea®)
– rotygotyna (Neupro®)
– apomorfina (Dacepton®)
Przyczyną takiego stanu rzeczy jest to, że dopamina oprócz tego, że bierze udział w koordynacji ruchowej, poprzez układ pozapiramidowy, wpływa także na układ limbiczny odpowiedzialny m.in. za emocje takie jak choćby poczucie motywacji czy satysfakcji [3]. Oba układy charakteryzuje występowanie nieco innych receptorów (D1, D2, D3 itp.), czyli miejsc w których przyłączana jest dopamina. O ile lek podstawowy Nakom® czy Madopar® oddziałują przede wszystkim na receptory D1, D2, rozpowszechnione w układzie ruchowym, o tyle agoniści dopaminy, poprzez receptory D3, stymulują także układ limbiczny związane z motywacją, popędami i przyjemnością.
Patologiczny hazard
Co prawda patologiczny hazard nie jest statystycznie często pojawiającym się zaburzeniem (Rys.1), ale ze względu na jego poważne konsekwencje, jest komplikacją, na którą należy być szczególnie wyczulonym [4].
W poczet tego zagadnienia, oprócz zbyt częstych wizyt w kasynie, zalicza się różnego rodzaju loterie, zdrapki czy też bukmacherkę. Nie oznacza to jednak, że każde tego typu zachowanie ma cechy zaburzenia, ale pojawienie się takich tendencji po raz pierwszy w życiu po rozpoczęciu terapii powinno zapalić lampkę ostrzegawczą w głowach najbliższych.
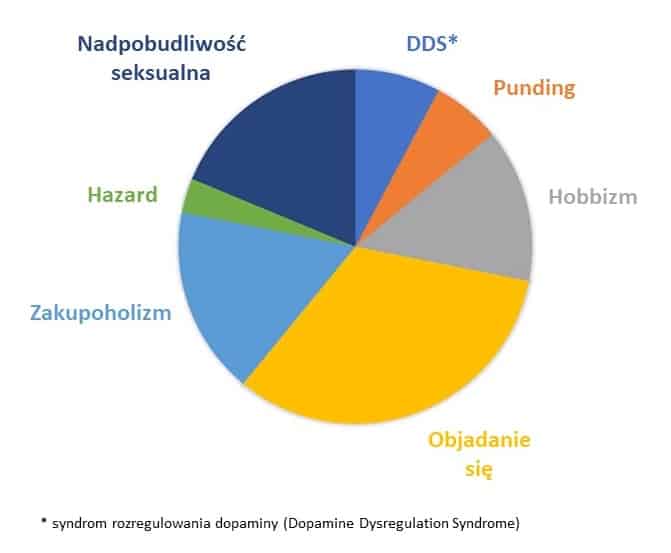
Rys.1. Najczęściej występujące zaburzenia zachowań spowodowany agonistami dopaminy
Źródło: Kelly M. (2017) Impulse control disorder in Parkinson’s Dr Mark Kelly
Z drugiej jednak strony gry hazardowe mogą pomóc w pozbyciu się stresów czy też wewnętrznego napięcia emocjonalnego a nawet dać radość poprzez pobudzanie układu nagrody. Dlatego za linię demarkacyjną pomiędzy akceptowalnym zachowaniem a zaburzeniem uważa się moment, kiedy to dana aktywność wpływa ujemnie na życie rodzinne czy też obowiązki domowe lub zawodowe. Od strony pacjenta nie jest to rozwiązanie idealne, bowiem najlepszą metodą radzenia sobie z takimi zaburzeniami jest prewencja. Przykładem tego jak trudno jest zahamować w pełni rozwinięty problem hazardu przedstawia film 1. Dlatego dla pacjenta i najbliższej rodziny najważniejsze jest obserwować czy nie następuję wzrost w częstotliwości lub ilości wydawanych pieniędzy na ową aktywność.
Film 1. Perelekcja dr. Freidman’a o dymtomach pozaruchowe w chorobie Parkinsona
Źródło: Freidman J. (2020) Non-Motor Symptoms in Parkinson’s Disease – Dr. Joseph Friedman
Inne przykłady (zbieractwo, punding, walkabout, hobbizm)
Oprócz czterech podstawowych zaburzeń mogą wystąpić inne objawy takie jak: zbieractwo to jest obsesyjne gromadzenie bezwartościowych rzeczy, które stopniowo zagracają najbliższe otoczenie i uniemożliwiają normalne funkcjonowanie; punding, czyli rytualne lub wręcz obsesyjne powtarzanie jakieś czynności np. ciągłe aktualizowanie komputera czy wyciąganie oszczędności z szuflady i ich przeliczanie. Do takich aktywności z zakresu ICD zalicza się także chodzenie czy spacerowanie bez celu (walkabout) a nawet różnego rodzaju hobby.
Warto w tym momencie podkreślić, że w każdym z tych przypadków najistotniejszym jest to, że dana aktywność przynosi więcej szkody niż pożytku a mimo to nie jesteśmy w stanie się od niej powstrzymać. Innymi słowy, jeżeli w skutek brania agonistów dopaminy rozwijamy w sobie pasję np. robimy zdjęcia, ćwiczymy, malujemy czy piszemy to powinno to być traktowane jako skutek pożądany [1] (Rys. 2). Problem zaczyna się wtedy, kiedy pasja zmienia się w obsesje, która rujnuje nas finansowo lub niszczy więzi rodzinne. Zmiany te zachodzą stopniowo, dlatego taka diagnoza jest trudna do postawienia w ciągu kilkuminutowej, okresowej wizyty. Tym bardziej, że sami pacjenci raczej się na nią nie uskarżają co powoduje, że zaburzenie często narasta do rozmiarów poważnego problemu. Stąd tak istotna jest rola najbliższych a także świadomość pacjenta o takim zagrożeniu.
Rys.2. Wpływ intensywności i częstotliwości na zachowania kompulsyjne
Źródło: Kelly M. (2020) Spectrum of impulse control behaviours in Parkinson’s disease: pathophysiology and management
Czynniki ryzyka i statystyka
Ze względu na trudności wynikające z postawienia diagnozy trudno określić jaki procent chorych zmaga się z tą komplikacją. Różne dane wahają się między 14 a 40% chorych na chorobę Parkinsona (chP) [2], ale i te liczby mogą być zaniżone.
Jeżeli chodzi o czas, kiedy należy spodziewać się ICD to tu także jest spora różnica, bo między trzecim a 114 miesiącem od momentu rozpoczęcia terapii agonistami dopaminy. Jednak zwykle ewidentne objawy pojawiają się po jakiś dwóch latach (23 miesiące). Warto zaznaczyć, że co prawda istnieje ryzyko poważnych komplikacji, ale w większości przypadków mamy do czynienia z łagodnymi przypadkami. Sugeruję to badanie przedstawione przez Marka Kelly gdzie w większości z 39 badanych osób wykazywało łagodne zaburzenia zachowań [4] (Tabela 1).
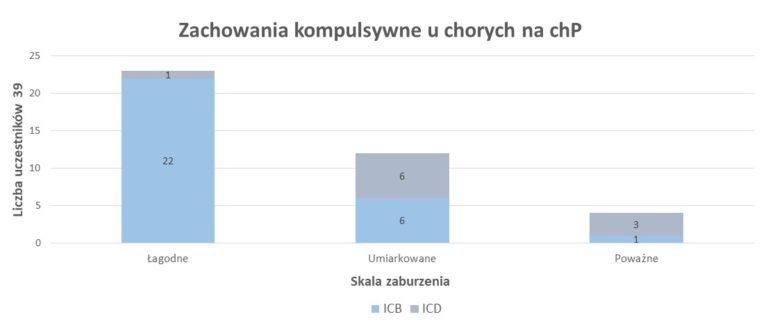
Tabela 1.Występowanie zachowań kompulsywnych z podziałem na ich poziom zaburzenia
Źródło: Kelly M. (2020) Spectrum of impulse control behaviours in Parkinson’s disease: pathophysiology and management
Przechodząc do czynników ryzyka to są to przede wszystkim:
– diagnoza choroby Parkinsona przed 65 rokiem życia
– mężczyźni (podatni są zwłaszcza na hazard i promiskuityzm – rozwiązłość)
– osoby żyjące samotnie
– historia nadużywania alkoholu
– palenie tytoniu
– lewodopa czy amantadyna zwłaszcza przy wysokich dawkach
– przypadki uzależnienia w rodzinie
– depresja, apatia, zaburzenia snu fazy REM (krzyczenie, rzucanie się przez sen)
– skłonność genetyczna
Leczenie
Zmniejszenie dawki, odstawienie leku
Pierwszy krok to rozpoznanie problemu i świadomość czym może być spowodowany. Taka wiedza uczula nas bowiem na symptomy, na które nie zwrócilibyśmy inaczej uwagi.
Kolejnym krokiem najczęściej podejmowanym jest powolne redukowanie dawki leku, który podejrzewamy o taki wpływ. Zwykle chodzi tu o ropinirol, pramipeksol, nieco rzadziej rotygotynę [6]. Wiązać się to jednak może z pewnymi skutkami ubocznymi. Przede wszystkim możemy spodziewać się pogorszenia funkcji ruchowych, bowiem celem tych leków jest wzmacniać lewodopę.
Niezwykle istotnym elementem jest tu stopniowe odstawianie leku a to ze względu na możliwość wystąpienia syndromu odstawienia agonistów dopaminy (DAWS – dopamine agonist withdrawal syndrome). Objawy są typowe dla odstawiania substancji uzależniającej, czyli: podenerwowanie, depresja, apatia, zmęczenie, problemy ze snem czy ogólny ból.
Terapie alternatywne
Na zakończenie należy wspomnieć o innych sposobach, pomimo że są one słabo udokumentowane a czasem wyniki ich stosowania są sprzeczne.
Leki antydepresyjne typu SSRI (citalopram), SNRI (atomksentyna) wykazują pewną skuteczność, ale nie odnosi się ona do pacjentów z chP a do osób z innymi zaburzeniami z zakresu psychiatrii.
Kwas walproinowy, stosowany w leczeniu padaczki czy choroby afektywnej dwubiegunowej, może dać pozytywne rezultaty. Ale obecne wyniki oparte są o indywidualne przypadki nie zaś o systematyczne badania. Ponadto skutkiem ubocznym długotrwałego stosowania kwasu walproinowego może być drżenie podobne do tego występującego w chP.
Naltrekson i nalmefen, leki stosowane w leczeniu uzależnień, mogą pomóc, choć dotychczasowe wyniki badań nie do końca zdają się to potwierdzać.
Amantadyna w jednych badaniach wykazuję łagodzący wpływ na ICD, w innych z kolei wręcz przeciwnie. Sugerują one bowiem, że lek może przyspieszyć wystąpienie objawów.
Leczenie niefarmakologiczne (terapia CBT, grupy wsparcia, DBS)
Należy tu wymienić przede wszystkim terapię poznawczo-behawioralną (CBT – cognitive bahavioural therapy), która polega na wytrenowaniu w sobie pewnych mechanizmów zapobiegających poddawaniu się zachciankom, czy grupy wsparcia, gdzie możemy swobodnie podzielić się naszymi doświadczeniami. Inna metoda to interwencja chirurgiczna i założenie w odpowiednim miejscu stymulatora. Przy czym należy także odnotować, że zdarzają się przypadki, gdy to głęboka stymulacja mózgu (DBS – deep brain stimulation) wywołuje zaburzenia zachowań kompulsywnych.
Podsumowując, leki takie jak ropinirol, pramipleksol czy rygotynina to narzędzie, które może nie tylko poprawić odpowiedź organizmu na lewodopę, ale także pobudzić motywację. Z drugiej jednak strony zbyt intensywna stymulacja może skutkować poważnymi zaburzeniami zachowań, które mogą mieć tragiczny wpływ na więzy rodzinne czy status finansowy. Zaś najlepszą metodą radzenia sobie z zaburzeniami ICD jest prewencja oraz powolne zmniejszanie dawki nawet do całkowitego odstawienia. Pozostałe metody nie są bowiem odpowiednio udokumentowane.
Bibliografia
[1] | Chan J., “Impulse Control Behaviors in Parkinson’s Disease,” Barrow Neurological Institute, 16 06 2021. [Online]. Available: https://www.youtube.com/watch?v=bVjPcuF-_k0. [Accessed 06 08 2021]. |
[2] | Kelly M. J. Baig F. Hu M. T. M. & Okai D., “Spectrum of impulse control behaviours in Parkinson’s disease: pathophysiology and management.,” Journal of Neurology, Neurosurgery & Psychiatry,, vol. 91, no. 7, pp. 703-711, 2020. |
[3] | Bloem B. Melissa Nirenberg M., “Impulse Control Disorders and Parkinson’s: Season 2, Episode 3,” Parkinsons Disease Care New York, 19 07 2018. [Online]. Available: https://www.youtube.com/watch?v=y_kQmCb9yyE. [Accessed 06 08 2021]. |
[4] | Kelly M., “Impulse control disorder in Parkinson’s Dr Mark Kelly,” Oxford Parkinson’s Disease Centre, 2 10 2017. [Online]. Available: https://www.youtube.com/watch?v=HXhGe3X2AZ4. [Accessed 06 08 2020]. |
[5] | Freidman J., “Non-Motor Symptoms in Parkinson’s Disease – Dr. Joseph Friedman (Parkinson’s Expo 2020),” The Neuro Challenge Foundation for Parkinson’s, 13 04 2020. [Online]. Available: https://www.youtube.com/watch?v=LldmcQEKFpE. [Accessed 06 08 2020]. |
[6] | Antonini A. Chaudhuri K. R. Boroojerdi B. Asgharnejad M. Bauer L. Grieger F. & Weintraub D., “Impulse control disorder related behaviours during long‐term rotigotine treatment: a post hoc analysis,” European journal of neurology, vol. 23, no. 10, pp. 1556-1565., 2016. |